Forskel mellem versioner af "Lumbal diskusprolaps"
Admin (diskussion | bidrag) (→Anatomisk placering) |
Admin (diskussion | bidrag) (→Undersøgelse) |
||
| Linje 42: | Linje 42: | ||
*Hvis prolapsen er meget stor, kan mange rødder rammes samtidigt, se [[cauda equina-syndrom]]. | *Hvis prolapsen er meget stor, kan mange rødder rammes samtidigt, se [[cauda equina-syndrom]]. | ||
| − | ==Undersøgelse== | + | ==Undersøgelse (kliniske fund)== |
| − | Med patienten i rygleje kan der udløses strammende smerter, når det strakte ben løftes mere end 15° (Lasègues fænomen | + | *Lokale rygfund: ofte affladning af lændelordosen, lænderyggen er ofte låst i en skæv stilling (lumbal skoliose) til den ene side og en kompensatorisk aflastningsskoliose thorakalt til den anden side. |
| + | *Segmental fiksation | ||
| + | *Kropsoverføring til siden ved foroverbøjning | ||
| + | *Ømhed over processus spinosus | ||
| + | *Finger-gulv afstand (medinddrager også hoften) | ||
| + | *'''Schobers test''': sæt et mærke 5 cm under og 10 cm over en linie gennem spina iliaca superior posterior. Afstanden måles igen med maksimal fleksion i ryggen. Afstanden vil normalt øges til mindst 20 cm. | ||
| + | *Med patienten i rygleje kan der udløses strammende smerter, når det strakte ben løftes mere end 15° (Lasègues fænomen). | ||
==Udredning== | ==Udredning== | ||
Versionen fra 21. mar 2011, 00:30
Indholdsfortegnelse
Synonymer
Discusprolaps, diskusprolaps, prolaps, lumbal prolaps, LP, prolapsus disci intervertebralis, diskusherniering, diskusbrok, båndskivefremfald
Definition
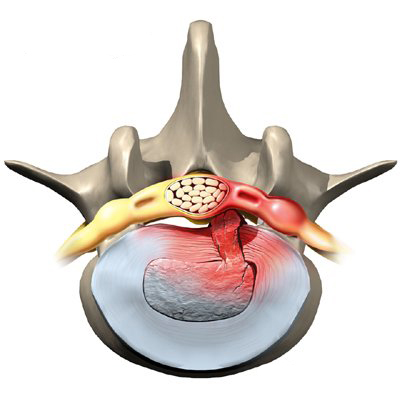
En diskusprolaps er en penetration af nucleus pulposus væv gennem annulus fibrosus. En bagudbuling af diskus med bevaret kontinuitet af nucleus pulposus kaldes en diskusprotusion.
Forekomst
- Diskusprolaps er hyppigt forekommende i befolkningen.
- Ses med stigende hyppighed fra 20-års-alderen frem til 40-års-alderen, hvorefter hyppigheden aftager jævnt.
- Lidt hyppigere hos mænd
- Ses som et tilfældigt fund hos godt 20% af rygraske personer
- I Danmark opereres omkring 4.500 om året
- Hyppigste niveau er 4. og 5. diskus (95%)
Patogenese
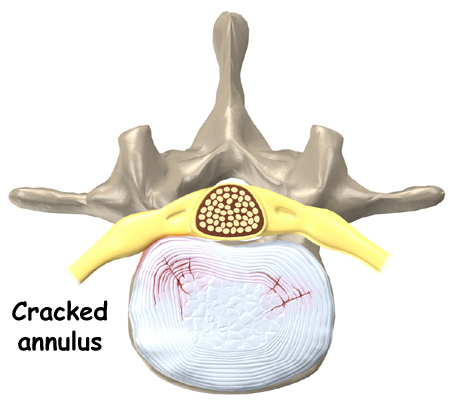
- Fra 20-års-alderen sker der en degeneration af nucleus pulposus med aftagende vandindhold ("black disc") og aftagende elasticitet
- Der udvikles sprækker i annulus, hvorigennem degenereret nucleus pulposusvæv kan presse sig ud i spinalkanalen
- Der er ikke nødvendigvis nogen sammenhæng mellem prolapsens størrelse og patientens symptomer
- Symptomerne skyldes både mekanisk tryk på nerveroden samt en kemisk irritation
Årsag
Udglidning af en del af den elastiske bruskskive (diskus), der ligger mellem to ryghvirvler. Diskus består af en blød central del, som er omgivet af en hård bindevævsring og er støttet af stærke bindevævsbånd. Som led i slidgigt forfalder (degenererer) diskus med alderen, og den centrale del kan presse sig bagud gennem bindevævsringen og derved bule ind i selve rygsøjlekanalen. Her kan den enten ved tryk på en eller flere nerverødder give nerverodssymptomer, eller den kan ved tryk på selve rygmarven medføre symptomer fra denne, eventuelt et medullært tværsnitssyndrom.
Risikofaktorer
Risikofaktorer for udvikling heraf er:
- Arvelige faktorer
- Tobaksrygning
- Arbejde med helkropsvibrationer (chauffører og maskinførere)
- Meget tungt løftearbejde (mere end 8-10 tons daglig løftemængde)
- I sjældne tilfælde kan diskusprolaps opstå traumatisk.
Symptomer
Den lumbale diskusprolaps medfører ofte smerter der kan forværres af bevægelse eller manglende bevægelse, ligeledes forværring ved hoste, nysen og brug af bugpressen:
- Lændesmerter: intermitterende rygsmerter (lumbago) i årevis med sygemeldingsperioder. Mediane prolapser giver fortrinsvis lændesmerter.
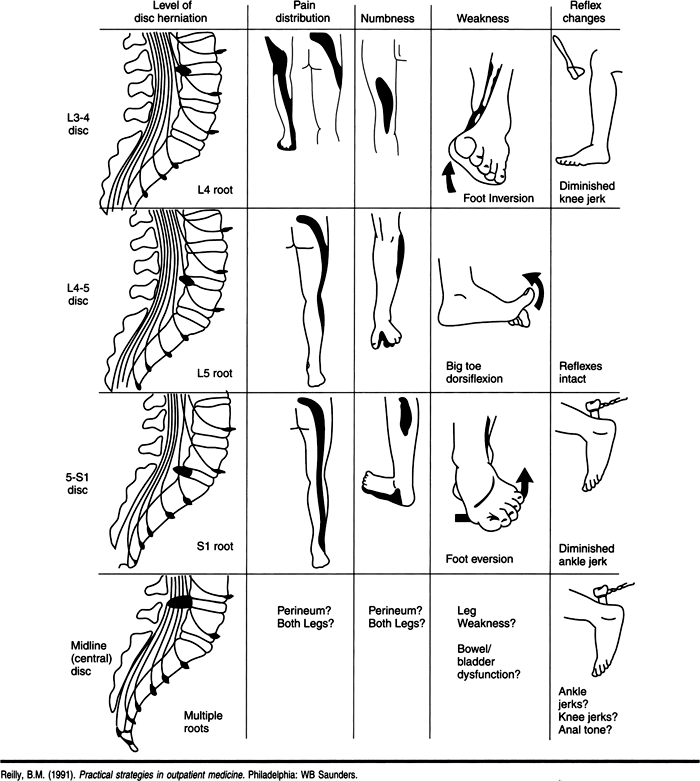
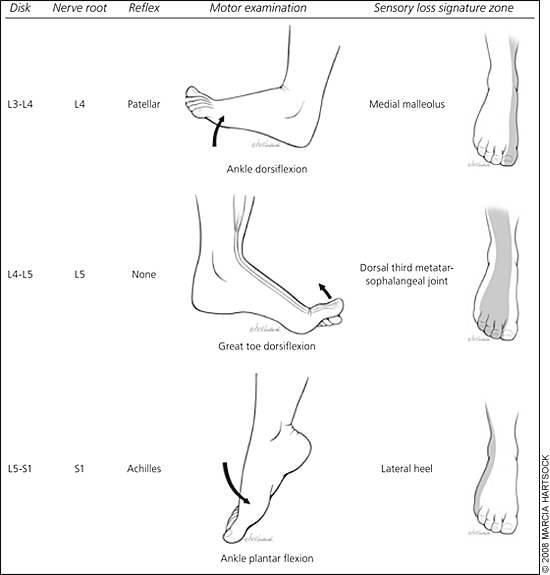
- Nerverodssymptomerne kan være udstrålende (radikulære) smerter (iskias) eller udfaldssymptomer i form af føleforstyrrelser i det tilsvarende dermatom, lammelser og refleksforandringer. Som regel er disse symptomer begrænset til enten højre eller venstre side. De radikulære symptomer begynder ofte pludseligt og kan være voldsomme.
- Vandladningsgener: ses hos op til 1/5, med urge eller øget residualvolumen. Ofte smertebetinget.
I mere sjældne tilfælde:
- Tværsnitssyndromet som kun kan optræde, hvor der er rygmarv ud for prolapsen, dvs. i ryggens hals- og brystdel, og kan vise sig ved dobbeltsidige, udbredte smerter, lammelser, føleforstyrrelser samt vandladningsproblemer. Tværsnitssyndromet ses betydelig sjældnere end nerverodssymptomerne.
- Hvis prolapsen er meget stor, kan mange rødder rammes samtidigt, se cauda equina-syndrom.
Undersøgelse (kliniske fund)
- Lokale rygfund: ofte affladning af lændelordosen, lænderyggen er ofte låst i en skæv stilling (lumbal skoliose) til den ene side og en kompensatorisk aflastningsskoliose thorakalt til den anden side.
- Segmental fiksation
- Kropsoverføring til siden ved foroverbøjning
- Ømhed over processus spinosus
- Finger-gulv afstand (medinddrager også hoften)
- Schobers test: sæt et mærke 5 cm under og 10 cm over en linie gennem spina iliaca superior posterior. Afstanden måles igen med maksimal fleksion i ryggen. Afstanden vil normalt øges til mindst 20 cm.
- Med patienten i rygleje kan der udløses strammende smerter, når det strakte ben løftes mere end 15° (Lasègues fænomen).
Udredning
Bensmerter som er udviklet akut eller over dage til uger. Oftest samtidige rygsmerter. Diagnosen er klinisk ud fra en grundig anamnese og objektiv undersøgelse. Billeddiagnostiske undersøgelser i form af MR- eller CT-scanning er primært en præoperativ undersøgelse og kommer oftest kun på tale i de ca. 10 - 15 % af tilfældene hvor operation er indiceret.
Anatomisk placering
- Vertikalt niveau: En diskusprolaps optræder hyppigst i lænderygsøjlen (lumbalt), sjældnere i halsrygsøjlen (cervikalt) og kun meget sjældent i brystrygsøjlen (torakalt).
- Horisontalt niveau: Eftersom det posteriore longitudinale ligament er stærkest i midtlinien vil prolapsen oftest udvikle sig væk fra midtlinien tæt på nerverødderne. En median prolaps er lokaliseret i midtlinien, en paramedian prolaps lateralt for midtlinien men medialt for eller under nerveroden. En lateral (foraminal) prolaps er lokaliseret længere lateralt ude i rodkanalen og en ekstrem lateral prolaps lateralt for rodkanalen.
- Ligamentært niveau: en prolaps der er dækket af ligamentum longitudinale posterior kaldes inkomplet, men en fritliggende kaldes en komplet prolaps.
- Ved en ekstrem lateral prolaps vil det på grund af nervernes skrå forløb være den oven for liggende rod, der bliver påvirket.
Betydning
Ordet diskusprolaps kommer af lat. discus 'skive' og prolapsus 'gledet, faldet frem'.
Behandling i almen praksis
- Udført i almen praksis alene eller sammen med praktiserende reumatolog.
- Behandlingen i den akutte fase er primært analgetika, information og evt. mobiliserende øvelser.
- Analgetika er, afhængigt af smerteintensitet, primært NSAID og Paracetamol i kombination i maksimal dosering. De fleste har brug for svagere opioider som Tramadol eller Kodein. En del har i en kortere periode brug for stærke morfika, hvoraf Oxycodon har en vis effekt på neurogene smerter.
- Information omfatter en meget grundig beskrivelse af tilstandens ofte godartede forløb for patienten og ofte kan gives supplerende skriftlig information. Patienten tilrådes at leve så normalt som muligt og påbegynde almindelige aktiviteter herunder arbejde så hurtigt som muligt. Sygemelding tilrådes generelt ikke, men en kortere periode af 2-4 ugers varighed kan dog i en del tilfælde være nødvendig. Sengeleje og inaktivitet frarådes generelt.
- Informationen bør omfatte oplysning om at alle aktiviteter er tilladt og at en smerteprovokation i forbindelse med aktivitet ikke kan anses for skadelig, hvis den øgede smerte aftager indenfor et døgn.
- Mobiliserende øvelser bør påbegyndes hurtigst muligt ofte under vejledning af fysioterapeut, manuelmedicinsk læge eller kiropraktor. Denne kan efter vurdering øge intensiteten af øvelserne.
- Disse behandlings principper er også gældende for diskusprolaps/protrusion uden rodtryk og uspecifikke akutte rygsmerter.
Inden hospitalsforløbet
- Diagnose: Så præcis som muligt ud fra:
- Anamnese: Smerteanamnese, herunder opståelsesmåde (f.eks. arbejdsskade)
- Funktionsbegrænsninger: Gangdistance, arbejdsevne, ADL.
- Tidligere forsøgt behandling: Træning ved fysioterapeut, analgetika og rådgivning, reumatolog.
- Objektive kliniske fund: Strakt benløft test (omvendt strakt benløft test ved høje prolapser), lumbosakral ømhed, reflekser, kraftforhold og sensibilitet.
- Formål med henvisning: Intensivering af behandlingen
- Andre forhold:"red flags" (feber, vægttab, almen sygdomsfølelse, tidl. cancer), medicinske sygdomme, forekomst af smerter i andre regioner, psykosociale forhold (sygemelding, pensions- eller forsikringssag).
- Undersøgelser: Billeddiagnostik er kun indiceret ved klinisk mistanke om anden årsag til rodtryk (fraktur, infektion, malignitet).
- Af ressourcemæssige årsager skal der være sikre rodtryks symptomer og kliniske tegn. Patienten skal have gennemført konservative behandlingsprincipper igennem 1 måned uden væsentlig bedring af symptomerne før henvisning og symptomerne skal have varet mindre end 6 måneder.
- Den gode ryghenvisning til Discuscenteret indeholder oplysninger om ovenfor anførte forhold.
Under hospitalsforløbet
- Patienten forundersøges af læge tilknyttet klinikkens Discuscenter og tilbydes primært behandling i centerets tværfaglige team. Enkelte patienter vil blive afsluttet til behandling i primærsektoren, hvis problemstillingen ligger udenfor afdelingens behandlingsmuligheder.
- Behandlingen i det tværfaglige team omfatter information, medicinsk smertebehandling og øvelsesterapi.
- Godt 80 % af patienterne gennemfører denne form for behandling, som afsluttes med 4 ugers rygskole på et af amtets sygehuse.
- Det samlede forløb varer gennemsnitligt 3-4 måneder.
- Ved manglende effekt og vedvarende bensmerte med sværere funktionsnedsættelse kan operation overvejes sammen med patienten.
- Operation forudgås af MR-scanning og indstilling til operation foretages af behandlende reumatolog, hvis patienten ikke tidligere er opereret for samme prolaps.
Efter hospitalsforløbet
- Egen læge har ansvar for den almene kontrol herunder smertebehandling og sygemelding, idet Discuscenteret dog vil give tilbagemelding om anbefalinger og stå for smertebehandlingen initialt. Patienten kan oftest påbegynde vanlige funktioner og arbejde gradvist dage til uger efter påbegyndelse af træningsbehandling. Effekt af behandlingen vil blive vurderet efter endt rygskole, eller før hvis denne ikke kan gennemføres.
- Patienter som opereres for deres prolaps udskrives uden restriktioner med hensyn til fysisk aktivitet og arbejde og kan oftest vende tilbage til arbejdspladsen i løbet af 1 – 3 uger. De tilbydes efterfølgende deltagelse i rygskole med start 2 uger efter operationen og vil blive vurderet klinisk 6-8 uger efter operationen.
- Efter endt rygskole afsluttes patienten til fortsat selvtræning, som tilrådes gennemført yderligere 9-12 måneder.
- Derefter tilrådes patienten et fortsat højt motionsniveau.